2024年11月12日に開催された第53回「県民健康調査」検討委員会(以下、検討委員会)および3日後に開催された第23回「県民健康調査」検討委員会「甲状腺検査評価部会」(以下、評価部会)で、220例の手術症例について報告された。これは、同情報が論文として2024年10月14日に米国甲状腺学会(American Thyroid Association, 以下ATA)の学会誌『Thyroid』にオンライン掲載されたことを踏まえ、検討委員会・評価部会で報告されたものである。
これまで、検討委員や評価部会員の度重なる要望にも関わらず、臨床情報の積極的な共有は数えるほどしかない。実際、2011年10月の甲状腺検査開始から14年目となるが、今回で5度目である。甲状腺検査は、あくまで2011年3月の原発事故後の甲状腺の状態を見守ることが目的で、そこで甲状腺がんが疑われる病変が発見された場合、その後の治療は通常の医療に移行し、甲状腺検査の範囲を超えるとされている。よって、手術情報などの臨床データは、検討委員会や評価部会で議論されるものではなく、学会や論文で発表するものだというのが検討委員会の運営陣の共通認識のようで、前々座長の星北斗氏も、評価部会長の鈴木元氏も、そのように述べてきている。しかし、まさに臨床データの欠損により、過剰診断と早期診断・早期治療をめぐる終わりのない議論が蔓延化しているのではないだろうか。
ここで、これまで共有された臨床データをおさらいしておく。まず一回目は、2014年11月11日の第4回評価部会で、2014年6月30日時点での1巡目の手術例58例中54例について「手術の適応症例について」として報告された。この頃、過剰診断や過剰治療ではないのか?という疑問が当時の部会員である渋谷健司氏や西美和氏から出ており、実際に手術が必要だったというエビデンスとして、手術情報の一部が共有されたと記憶している。
二回目は、2015年8月31日の第20回検討委員会で、同じく「手術の適応症例について」という資料で、2015年3月31日時点での1巡目の手術例99例と2巡目の手術例5例の合計104例中96例について報告された。
三回目は、2017年11月30日に開催された第8回評価部会で、2012年8月〜2016年4月に福島県立医科大学附属病院(以下、福島医大病院)で手術が施行された125例(1〜2巡目の一部)についての臨床情報が、2016年9月の会議発表スライドをまとめた資料として配布された。この会議とは、2016年9月26〜27日に開催された第5回福島国際専門家会議で、評価部会での報告まで実に1年かかっている。(ちなみにこのブログでは、会議から3週間以内に、2016年10月14日付の記事で発表スライドの解説をしている。記事内に貼り付けた会議資料や公式動画を掲載していたサイトはなくなっているが、共催団体の日本財団のサイトにプログラムが残っている。鈴木眞一氏の発表動画はここから観れる。)2018年12月27日に開催された第33回検討委員会では、同じ臨床情報が、遺伝子診断も加えた記述式の参考資料として公表された。
四回目は、2021年3月22日の第16回評価部会での報告で、2018年12月末までに福島医大病院で手術が施行された180例についてのデータである。これは、2020年2月の国際シンポジウムで福島医大の鈴木眞一氏により初めて一般公開された臨床データが、これも1年遅れで共有されたことになる。この180例には、1〜3巡目の手術症例以外に、県民健康調査の結果に含まれない集計外症例も含まれており、国際シンポジウムでの発表の前年から国内外の学会で発表されていた。180例および集計外症例については、学会で発表されたデータも盛り込んで、岩波『科学』2020年3月号電子版で詳しくまとめてある。
そして今回の220例の報告が五回目となるわけであるが、論文自体は有料で、米国甲状腺学会の会員でない場合は閲覧するのに$51かかる。第23回評価部会では、部会員にすらコピーが配布されていないことが記者会見時の質問で判明したというお粗末さである。県民から得られた、県民のためのデータのはずが、英語で発表される論文が日本語でも提供されることはない。一般の人には論文は難しいから、放射線医学県民健康センターのウェブサイトに掲載される概要で十分だろうというのが、福島県の県民健康調査課の認識のようである。そして今回はオープンアクセスですらない。筆者は入手することができたので、備忘録として、ここで内容の一部をまとめることにする。
まず、この論文を「220人論文」と呼ぶことにし、データの由来などについて説明する。すべての内容を事細かに解説することは量的に難しいし、大まかな臨床データは、検討委員会と評価部会で報告された資料を参照されたい。ここでは上記の180人データとの比較という形で、臨床情報の一部を紹介したい。
「220人論文」の筆頭著者は福島医大甲状腺内分泌学講座の学内講師である松本佳子氏、責任著者は同講座主任教授の古谷文彦氏で、前主任教授の鈴木眞一氏も最終著者として共著者に名を連ねている。
アブストラクトには、この論文で用いられたデータは2021年9月時点で甲状腺がんと診断された263人のうち福島医大からの紹介で福島医大病院で手術を受けた220人のものであると書かれている。実際には263人というのは、論文本文では、2022年に日本疫学会の学会誌『Journal of Epidemiology』に掲載された論文で取り扱われた、2021年6月30日時点での1〜4巡目および25歳時節目検査における263人の悪性ないし悪性疑い例がベースであると説明されている。これは、第43回検討委員会で報告された悪性ないし悪性疑い266人から5巡目の3人を除外すると数字が合う。そしてさらに論文本文には、手術症例220人というのは、2021年9月までの手術症例から、データ使用の同意がない症例および他病院での手術症例を除いた、福島医大病院で手術が施行された220人であると記述されている。2022年5月13日開催の第44回検討委員会で報告された2021年9月30日時点での手術症例227人から、5巡目の3人および前述の条件でさらに4人を除いた220人ということだと思われる。
この論文では、220人を年齢中央値の18.6歳で2つのグループに分け、臨床データをあれこれ比較している。2つのグループを均等にするために18.6歳で分けたと書かれているが、小児期と思春期での比較ならともかく、思春期のホルモンからの影響が大きい甲状腺についての研究で、この年齢での比較からどこまで有益な情報が得られるのか疑問である。また、年齢や腫瘍径などを、「平均と範囲」ではなく、「中央値と四部位範囲」で示している。四部位範囲では、実際の最小値と最大値ではなく、25パーセンタイルと75パーセンタイルの数字が範囲として示されることになり、腫瘍径の実際の最大値は見えなくなる。このデータ時点では、二次検査の細胞診時の腫瘍径の最大値は1巡目で45mmが報告されており、手術時の腫瘍径は臨床データなので検討委員会や評価部会でお目見えすることは少ないながらも、125例データでは「手術後に確定した腫瘍径:5-53mm」と報告された。また、筆者が学会発表情報を盛り込んで180人データをまとめた際には、1巡目で「腫瘍最大径の最大値60.0mm」を記録している。四部位範囲を用いることにより、このような数値が見えなくなるのではないか?恣意的なのかは不明であるが、純粋に臨床データをありのままに提供しようという姿勢ではないのかという印象を受ける。 ディスカッション部分では、放射線被ばくの影響ではないという仮説を支持する理由の一部として、Chernobylでみられた充実型乳頭がんが少ないとか、ChernobylでみられたRET/PTC3再配置よりBRAFV600E変異が多いことが挙げられている。しかし今では、この2つが実は放射線の影響よりも年齢に依存することが、Chernobylの研究者らにも認識されており、福島医大の情報がアップデートされていないことが再確認された。
しかしながら、臨床データの中には興味深いものもあり、特に180人データ以降のTNM分類第8版によるT分類(腫瘍サイズと限局性)の再分類など、確認・認識しておいた方が良い事項などもあるので、そのような情報を拾って行く。
1.180人データと220人データの検査回ごとの人数
180人データは男性68人と女性112人、220人データは男性85人と女性135人。いずれも男女比は1:1.6前後である。診断時年齢は180人データで平均17.9歳、220人データでは中央値が18.6歳だった。腫瘍最大径は180人データで平均16.0mm、220人データで中央値が18.6mmだった。
2.180人データと220人データの術式
術式の割合はほぼ同じである。220人データには1巡目で手術後に良性結節と判明した1例が含まれており、論文本文から推測するに、片葉切除を受けたと思われる。またこの1例は、TNM分類のデータに含まれていないが、術前・術後のリスク分類には含まれていると思われる。
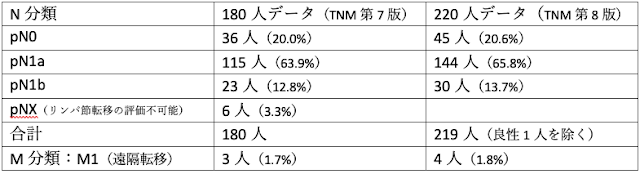
3.180人データと220人データのTNM分類
180人データではTNM分類第7版が用いられており、220人データは、2017年に出たTNM分類第8版で分類されている。第8版では顕微鏡的浸潤が考慮されておらず、第7版で腫瘍の大きさに関わらず甲状腺外への微小浸潤がみられる場合にpT3と分類された症例が、第8版では腫瘍サイズで再分類されている。このような症例は日本の甲状腺癌取扱い規約でEx1と分類されており、180人データではEx1症例が84人(46.7%)で、220人データでは112人(51.1%)と1割ほど増えている。180人データでpT3とされた88人中84人は、Ex1であるがためにpT3とされていた。この84人のうち何人が220人データにも含まれるのか、84人がどのように再分類されたのか不明である。220人データでのEx1に相当する112例については、TNM分類には反映されないが、後述の術後リスク分類で中リスクに入れることによりその存在が示されている。
4.180人データと220人データの病理組織診断
* 「その他」の甲状腺がん2人は、論文本文では、細胞診では乳頭がんが疑われたが、術後の切除組織の病理診断で色素嫌性細胞が検出されたと書かれている。
不可解なのは、現時点で「その他」の甲状腺がんとされたのは3例で、2巡目から1例、集計外症例から1例(この論文で結節性硬化症に合併する好酸性細胞型乳頭がんである「色素嫌性腎細胞癌様甲状腺がん」として症例報告)、そして5巡目から1例が報告されたところである。よって、180人データの2例は2巡目と集計外症例からだとみなせるが、5巡目も集計外症例も含まない220人データの2例の1例は2巡目として、もう1例がどこから来たのか謎である。 また、前述のように、220人データには術後に良性結節と判明した1例が含まれているが、病理診断にも含まれていることになっている。検討委員会と評価部会で配布された資料に、「腫瘍径、リンパ節転移、病理所見は、手術後に良性となった1名を除いているため219症例が対象。病理診断については220例を対象。」との注釈がある。この良性結節が含まれているなら、どの組織型に分類されているのか?「その他」の甲状腺がんも1例多すぎることを考慮すると、良性結節1例以外の症例が混ざっている可能性は拭い切れないのではないか? 篩状モルラ型乳頭がんは、甲状腺癌取扱い規約第9版(2023年)から独立した組織型に分類され、篩状モルラがんとなった。(同様に、2015年の甲状腺癌取扱い規約第7版での変更により、125例データ時点で低分化がん3例から2例が充実性乳頭がんに再分類されている。)
なお、220人データに含まれている良性結節1例は、前述のTNM分類からは除外されているが、次に示された術式の内訳を見る限り、この術前・術後リスク分類には含まれていると思われる。
術前に超低リスクと分類された43人は、すべて片葉切除手術を受けている。また、術前に高リスクとされた9人のうち8人は全摘手術を受けているが、1人はもともと腫瘍径の大きさのみで高リスクと分類されており、腫瘍が片側に留まっていたので、片葉切除手術を受けたと論文本文で説明されている。これはおそらく良1巡目の良性結節1例のことではないかと思われる。
220人データの病理所見では、顕微鏡的甲状腺外浸潤(Ex1)が112例(51.1%)、血管内浸潤が108例(49.5%)、リンパ管内浸潤が47例(21.7%)、リンパ節外浸潤が33例(15.1%)報告されている。180人データではEx1症例が84例(46.7%)と、220人データでは1割増えていることはすでに言及した。病理所見の他の項目は、180人データでは報告されていないので比較できない。
まとめ
220人データの超低リスク43例については、125人データでは44例となぜか1例多かったが、実質、4巡目や25歳時の節目検査まで進捗しても増えていないことになる。超低リスク症例でも多くで手術が適応となった理由を挙げた、125人データの術前所見のスライドをここに貼っておく。
そして、次のスライドでは、超低リスク症例44人の術後所見が説明されている。実際には、10mm以下で転移・浸潤がなかった症例は、術後は5人に減った。この5人とは、術前に手術が適応とされた33人のうち3人と、手術適応理由はないが本人や家族の希望で手術を受けた11人のうち2人である。つまり、超低リスク44人のうち、実際に転移も浸潤もない10mm以下の甲状腺がんだったのは、わずか5人なのである。
超低リスクの10mm以下で転移も浸潤もない甲状腺乳頭がんの微小がんは、成人ではアクティブ・サーベイランス(積極的非手術経過観察)が推奨されているが、小児や思春期でのエビデンスはない。125人データの44人の75%は手術をすべき何らかの理由があり、実際に手術をすると44人のうち39人で手術が必要だった。220人データで超低リスクは増えていないどころか、180人データよりもEx1は1割増え、約半数で血管内浸潤がみられている。
しかし、これらの症例がそもそも診断されるべきであったのか、超音波検査で見つけなければ甲状腺がんだと知らずに人生のほとんどを生きたかもしれない、あるいは後に何らかの症状が出てから診断され治療を受ければいいのではないか、というのが過剰診断論者の言い分なのだろう。しかしデータの推移からは、過剰診断であるというエビデンスは得られないのではないか?
*余談になるが、この125人データが発表された第5回福島国際専門家会議というのは、実は、今後起こり得る原子力事故後には大規模甲状腺スクリーニングを非推奨とする国際的コンセンサスの形成に繋がっていくきっかけともいえる、極めて重要な出来事であった。
この会議
から出た提言書は、後の、原子力事故後の甲状腺健康モニタリングの長期戦略に関するIARC(国際がん研究機関)専門家グループ『TM-NUC』
の発足に繋がっていくのだが、その経緯についてはこの記事で説明している。『TM-NUC』
が報告書や提言を作成する際に検討した内容の一部が福島の甲状腺がんデータとなるが、そのデータ自体が歪んでいることについては、この記事にまとめている。














0 件のコメント:
コメントを投稿